ウゴービを安い価格で処方してもらう方法!費用を抑えるポイント



3ヵ月以上にわたって続く全ての腎臓病を、慢性腎臓病(CKD:Chronic Kidney Disease)と呼びます。慢性腎臓病は20歳以上の8人に1人がかかっていると考えられており、近年では新たな国民病ともいわれている病です。
慢性腎臓病の発症には加齢や、肥満につながるような食習慣、運動不足、喫煙といった生活習慣が関連していると考えられています。そのため、肥満や脂質異常症、高血圧、糖尿病などの生活習慣病がある方は慢性腎臓病のリスクが高く、注意が必要です。
【来院】内科のご予約はこちら
▼【オンライン診療】のご予約はこちら▼

記事監修:天野方一(イーヘルスクリニック新宿院 院長)
経歴:埼玉医科大学卒業後、東京慈恵会医科大学付属病院や足利赤十字病院などで勤務。2016年、帝京大学大学院公衆衛生学研究科へ入学。2018年、ハーバード大学公衆衛生大学院(Harvard T.H. Chan School of Public Health)へ留学。予防医療特化のメディカルクリニックで勤務後、2022年「イーヘルスクリニック新宿院」開院。
専門分野:腎臓内科、抗加齢医学(アンチエイジング)、産業医学
資格:日本腎臓学会専門医・指導医、抗加齢医学会専門医、日本医師会認定産業医、公衆衛生学修士・博士
腎臓の代表的なはたらきには、以下のようなものがあります。
そのため、腎臓のはたらきが悪くなる“腎臓病”になると、むくみや貧血などのさまざまな症状がみられるようになり、やがては心臓のはたらきが悪くなったり、意識障害が現れたりする段階に至ります。このような状態が慢性的に続くことを“慢性腎不全”と呼びますが、慢性腎不全になった場合は回復が見込めなくなることもあるため、早い段階で受診・治療を受けることが大切です。
慢性腎臓病の初期には自覚症状がほとんどありません。実際には、腎臓の機能が100点満点の20-30点のところまで低下しないと症状が現れないのが現実です。症状が現れてから受診となると、すでに進行していて、手遅れになるケースも多いのが現状です。
専業主婦・主夫の方など定期的に健康診断を受診する習慣がない場合では、かなり進行してから慢性腎臓病が発見されることもあります。
私が経験した例では、長年健康診断を受けず、元から肥満気味だった40歳代の女性が呼吸困難で救急搬送された、というものがありました。一時は命の危険にさらされ、結果的に一命はとりとめたのですが、重篤な腎不全による呼吸困難と診断されています。結局、腎臓の機能を回復することは難しく、生涯にわたる透析療法を行うか、腎移植を行うかを選択しなければなりませんでした。
このように働き盛りの40~50歳代でも、人によっては気づかないうちにかなり進行した慢性腎臓病に発展してしまう恐れがあるため、定期的な健康診断は重要といえます。
慢性腎臓病は初期の段階では症状が現れにくいといわれています。そのため、早期発見には定期的な健康診断を受けることが大切です。初期の段階で治療すれば、良好な予後が期待できるケースもあります。検査で重要なのは尿や血圧で、特に尿タンパクが陽性だった場合は腎臓の異常の可能性を踏まえ、放置せずに詳しい検査を受けるようにしましょう。
一方、もし自覚症状がある場合は慢性腎臓病が進行している可能性があるため、腎臓内科や内科、またはかかりつけ医などの受診を検討すると良いでしょう。
慢性腎臓病の予防は、特に以下の2つの理由から重要とされています。
一つ目の理由は、慢性腎臓病が末期腎不全の危険因子となるためです。末期腎不全とは、腎機能が正常の5%以下に落ち込み、透析が必要な状態を指します。
二つ目の理由は、慢性腎臓病に罹患していると、狭心症(きょうしんしょう)や心筋梗塞(しんきんこうそく)、脳卒中など、さまざまな恐ろしい病気にかかりやすくなるからです。
腎機能の改善に対しては、現在の医学では有効な手段がなく、予防するしか方法はありません。予防の方法にはいくつかありますが、やはり重要性が高いのが食生活の習慣です。
慢性腎臓病の治療では、薬物治療や食事療法による血圧管理、脂質管理、血糖管理、生活習慣の改善などを総合的に行う必要があります。
近年は新しいエビデンスも多く出ており、そのなかから腎機能低下の予防に役立つ、3つの食事の基礎知識を共有していきたいと思います。
食塩の過剰摂取は、慢性腎臓病だけではなく、高血圧、狭心症や心筋梗塞、脳卒中など、多くの疾患リスクと関係することが分かっています。
食塩の摂取量・使用量が急激に増えた背景には、製塩の普及や、塩が食物の保存に役立つため盛んに利用されたことなどが挙げられます。特に、今から約50年前ごろが食塩摂取量のピークで、日本の北部では1日30g近く、南部ではこれより少ないものの15g程度と、大変多かったことが報告されているのです。その後は、冷蔵庫の普及や食生活の欧米化に伴い、日本人の食塩摂取量は減少傾向にありますが、まだまだ他国に比べて多い状況が今日まで続いています。
そこで、今回は簡単にできる減塩の方法を2つご紹介します。
(1) 外食・レトルトのラーメンとカレーライスを減らす
日本人の食塩摂取の原因である2大食品が外食・加工食品由来のラーメンやカレーライスであることが分かっています。まずは外食および、レトルトのラーメンとカレーライスを食べる機会を減らすだけで、減塩に直結します。
(2) ソルトシェーカー(塩を入れている容器入れ物)の穴の数を少なくする、もしくは食卓に置かない
私たちの味覚は意外と適当なものです。アメリカで行われた研究によると、我々には食べ物の味に一切関係なく、ソルトシェーカーを一定回数振ってしまうクセがあることが分かっています。つまり、1回で出てくる塩の量を、穴の面積を小さくすることで物理的に減らせば減塩につながります。それが難しい場合は、思い切って食卓にあるソルトシェーカーやしょうゆ瓶を取り除き、強制的に使えないようにするのも有効です。
減塩について詳しくは以下のページに書いてますので、合わせてご覧ください。
>>慢性腎臓病(CKD)は減塩が重要〜塩分摂取の関係と減塩方法~
肥満との関係でもっとも注目されている病気が、糖尿病、高血圧、脂質異常症などの生活習慣病です。また、肥満はこれらの病気に重複して発症するメタボリックシンドロームとも密接な関係があります。腎疾患においても、肥満は好ましくない影響を与えます。糖尿病、高血圧、脂質異常症などの要因になることを除いても、肥満は慢性腎臓病の独立した危険因子であることが分かっているのです。
肥満を解消する食事療法の1つが、過剰に摂取している糖質を減らすことです。糖質制限ダイエットのエビデンスとして、低炭水化物食を食べた、過体重およびBMIが25を上回る肥満者に関する研究結果をご紹介します。この研究は、複数の研究をまとめて再度解析したもので、現時点でもっともエビデンスレベルが高く、信頼できる方式の解析結果といわれています。
参加者の年齢の中央値は45.7歳、BMIの中央値は33.7程度です。研究結果では、平均約24週間の低炭水化物食摂取を行った方の人は、そうでない方の人と比べて、6ヵ月時に中央値で8.73kg、12ヵ月時には7.25kgの減量が達成されたことが分かりました。
また、糖質に関しては量を減らすだけではなく、血糖値が急激に上がらないようにすることも重要です。血糖値の急激な上昇を防ぐために重要な数値が、「GI値(グリセミック指数:Glycemic Index)」です。
GI値とは、食品ごとの血糖値の上昇しやすさの指標です。具体的には、糖質50gが含まれる食品を摂取した際の血糖値の上昇度合いを、ブドウ糖(グルコース)を100とした場合の相対値で表したものとなります。簡単にいえば、GI値の高い食品は、血中の急激な血糖上昇を引き起こしやすいのです。したがって、GI値の高い食品を多く食べると、(1)2型糖尿病、(2)心疾患、(3)肥満、(4)大腸がんの発症のリスクが高まります。
反対に、GI値の低い食物を多く摂取することによって、さまざまな疾患のリスクとなる慢性炎症を抑えられることが分かっています。つまり、低糖質・低炭水化物食を食べる際、単に量だけではなく質、つまりGI値の低いものを選ぶことが効果的だといえます。
以下に主立ったGI値の低い食品と高い食品をそれぞれご紹介しますので、食品選びの参考にしてください。
【食品のGI値】
果物・野菜
豆類(インゲン豆、黒豆、レンズ豆など)
ナッツ類(カシューナッツ、ピーナッツなど)
精白されていない穀物製品(玄米、全粒紛パン、全粒粉パスタなど)
調理されたジャガイモ(フライドポテトなど)
清涼飲料水(缶ジュースやペットボトルのジュースなど)
栄養補助食品(栄養バーなど)
精白された穀物製品(白米、白いパンやパスタなど)
一般に、ブドウ糖(グルコース)を多く含む食品ほどGI値が高く、血糖値が急上昇しやすい傾向にあります。さらに、高GI食品と一緒に水分を摂取すると、小腸への移動が速くなるため、血糖値がますます上昇しやすくなってしまうのです。逆に、タンパク質や脂質・食物繊維を多く含む食品であれば、血糖値の上昇が緩やかで、かつ下降しにくく、いわゆる腹持ちの良い状態になります。
上記の低〜中GI食品と高GIの食品の例を参考に、普段の生活の中で食べるものを選択しましょう。
近年、健康維持・エイジングケアに効果があるとして、植物性タンパク質の摂取が注目されています。タンパク質に関しては、過剰摂取が腎臓に負担をかけることが分かっているため、長い間、慢性腎臓病の患者にはタンパク質摂取量を控えるよう指導が行われてきました。今までは腎疾患の予防のためにはタンパク質の摂取制限が重要であるといわれてきたのです。しかし、タンパク質の摂取制限は腎機能予防に対する効果が乏しい一方で、サルコペニアやフレイルなどのリスクが増加する危険性があることがわかってきました。最新では、タンパク質、特に植物性タンパク質の摂取は、腎疾患に対してむしろ予防的効果を持つ可能性がある、との研究も増えてきています。
実際に行われた研究をご紹介します。約1,300人の女性に対して、食事中の植物性タンパク質の摂取量と腎機能の低下との関係を調査したものです。
女性たちの平均年齢は75歳で、平均の腎機能は65.6mL/min/1.73m2という数値でした。結果は、植物性タンパク質の摂取量が10g多くなるごとに、eGFR(腎機能の指標)低下速度が年間0.12mL/分/1.73m2遅くなることが示されました。この結果によれば、eGFRの低下率は10年間で18%改善する計算になります。
さらに、この研究では植物性タンパク質の摂取量が多ければ多いほど腎機能が悪化しにくくなることが分かりました。
もちろん、腎機能低下の程度によっては、タンパク質の過剰摂取が尿毒症症状を悪化させる可能性もあります。しかし、腎臓の機能がそれほど悪くない場合や、将来の腎機能低下を予防したい場合は、植物性タンパク質を意識的に摂取してはいかがでしょうか。
腎機能とタンパク質の関係は以下のページも合わせて確認してみてください。
>>腎機能低下とタンパク質摂取量の関係~高齢者ではタンパク質の摂取量と腎機能低下は関係ない?~
腎機能低下を予防するためには、まず食事療法が重要になってきますが、一方で薬物療法についても最新の情報があるので、ご紹介します。
腎臓に関する治療薬といえば、以前は腎臓の機能と関連のある血圧をコントロールする“降圧薬”しかありませんでしたが、近年は2つほど注目されている治療薬が出てきています。それが以下にご紹介する2種類です。
SGLT2阻害薬といえば、2型糖尿病の治療薬として以前からあったものですが、ここ数年の研究で糖尿病の有無にかかわらず腎臓病の進行を抑制し、尿タンパクを抑える効果が期待されています。
例えば、SGLT2阻害薬の1つであるフォシーガは、もともと2型糖尿病の治療薬として広く知られてきた治療薬ですが、2021年には2型糖尿病を合併しない慢性腎臓病の治療薬としても承認されました。研究の結果、ほかの治療薬と併用することで、腎臓の機能低下や腎臓病の進行を抑制し、心血管疾患や腎不全による死亡リスクを下げる効果が期待できるといわれています。
また、SGLT2阻害薬は慢性腎臓病だけでなく脂肪肝、心不全など、栄養の取り過ぎによって起こりやすいさまざまな病気への効果も期待されています。
ミネラルコルチコイド受容体拮抗薬は、もともと高血圧症の治療薬として使用されていた降圧薬です。中でもフィネレノンと呼ばれる新しいミネラルコルチコイド受容体拮抗薬は腎臓の機能低下を抑える効果があると考えられています。2型糖尿病を合併する慢性腎臓病患者さんに対して実際に行った大規模臨床研究の結果、フィネレノンを使用した場合は腎不全に至るリスクが約13%も低下したことがわかっています。
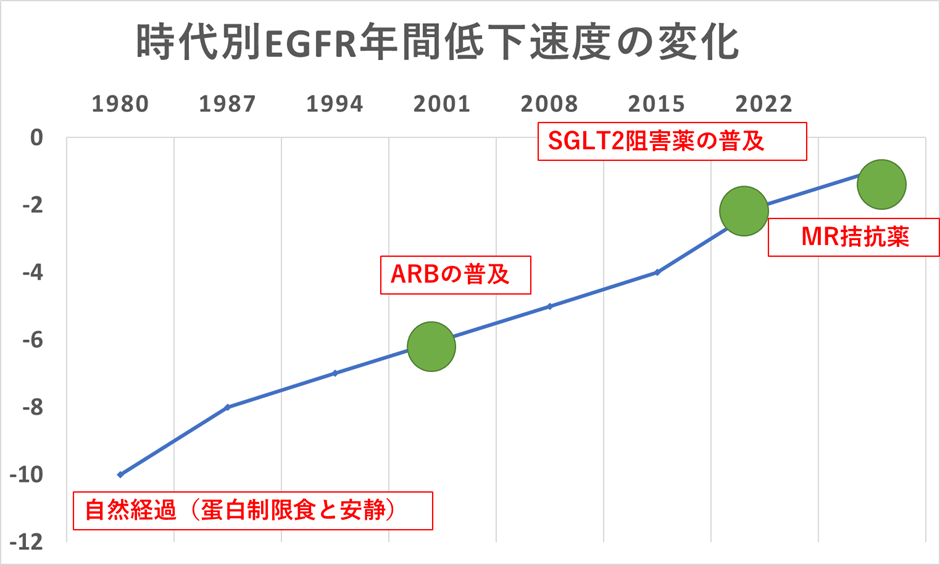
腎機能の指標の1つとしてeGFRというものがあります。eGFRは60以下が病的であり、10を下回ると透析の必要がある数値です。
1980年代、慢性腎臓病の患者さんの治療はタンパク質制限と安静しか方法がなかったために、1年間にeGFRが10以上も低下していました。2000年代になるとARBと呼ばれる降圧薬が使用できるようになり、年間のeGFRの低下が5-6まで改善しています。近年は上記で解説したとおり、新しい治療が出現してきたために、eGFRの低下は年間2前後に留まるまでに改善してきています。
慢性腎臓病予防は、まずは上記に挙げた、3つのシンプルな食事の改善から始めてみてはいかがでしょうか?
ただし、腎機能の低下の程度によって、食事療法の方法を選択し、変えていく必要もあります。
慢性腎臓病は進行すると腎機能が元に戻らなくなるため、予防と早期発見が重要です。尿酸値が高い状態であるにも関わらず治療をせず放置している場合や、タンパク尿が軽度でもみられる場合は、知らないうちに腎機能が低下し始めている可能性があります。疑問や不安があれば、症状がなくても早めに医師に相談しましょう。
イーヘルスクリニック新宿院では、慢性腎臓病の診療を行っています。患者さんの症状について丁寧に診察し、必要な検査や適切な治療法を提案してまいります。来院はもちろんオンライン診療にも対応しており、忙しい方でも通いやすいような体制を整えていますので、気になることがあればいつでもご相談ください。
【来院】内科のご予約はこちら
参考文献
・Nephrol Dial Transplant. 2021 Aug 27;36(9):1640-1647.
・N Engl J Med. 2001 Sep 20;345(12):861-9.
・N Engl J Med. 2020 Oct 8;383(15):1436-1446.
・N Engl J Med. 2020 Dec 3;383(23):2219-2229.
■関連記事はこちらもチェック!
■腎盂腎炎とは?原因や症状、検査、治療について腎臓内科専門医が解説
■ネフローゼ症候群とは?症状や治療時のポイントを解説
■腎不全とは?原因や症状、治療法を医師が解説
■フェブリクは高尿酸血症に効果的!使用方法や飲み合わせの注意点も解説
■SGLT2阻害薬の大規模臨床試験の分析|腎機能が低下した慢性腎臓病患者でも効果あり